孟加拉Sunitinib Sutent Sunitix 12.5 mg ( Beacon ) 舒尼替尼(索坦)12.5mg
胃肠间质瘤(GIST),胃肠癌,晚期肾细胞癌,肾癌,胰腺神经内分泌瘤(pNET),胰腺癌
| 数量: | 库存 1000 件 |
重量100g
产品名称 : 索坦
通用名称 : 舒尼替尼
剂型 : 胶囊
包装 : 28 粒
规格 : 50 mg, 25mg 或 12.5 mg
产地 : 孟加拉国
产品介绍:
舒尼替尼由美国辉瑞公司研发,是壹种口服的小分子多靶点受体酪氨酸激酶抑制剂,具有抑制肿瘤血管生成和抗肿瘤细胞生长的多重作用。舒尼替尼(中文商品名索坦)于2007年2月已获中国药管局(SFDA)批准进口。
舒尼替尼发挥抗癌作用的靶点包括:PDGFR(PDGFRα和PDGFRβ), VEGFR(VEGFR1、VEGFR2、VEGFR3), FLT-3, CSF-1R,KIT和RET。该药上市十几年来,基于大量临床研究证据,已被多个国家和地区的医学指南推荐作为晚期肾细胞癌的壹线治疗药物(如美国、加拿大、欧洲、中国等)。
碧康制药生产的Sunitix是该药在全球的首仿药,也是迄今为止唯壹获得政府监管机构批准合法生产的仿制药。
碧康制药由欧洲财团参与投资,是南亚地区唯壹执行欧盟技术规范,并且在孟加拉国两大证券交易所主板上市的大型制药企业,产品符合欧洲药典和美国药典标准。
相比其他来源不清晰的所谓同壹种仿制药,即使其主要成份含量与碧康产品相接近,但由于不具备严格规范的GMP标准生产场所和政府部门的严格监管,其产品中影响药物吸收率的溶出度和生物利用度也与碧康产品具有很大差异。
为保证用药安全,敬请谨慎选择!
适应症:
适用于治疗:
1、甲磺酸伊马替尼治疗失败或不能耐受的胃肠间质瘤(GIST);
2、不能手术的晚期肾细胞癌(RCC);
3、不可切除的,转移性高分化进展期胰腺神经内分泌瘤(pNET)的成年患者。
用法与用量:
用于治疗胃肠间质瘤和晚期肾细胞癌时,推荐剂量是50mg,每日1次,口服,服药4周,停药2周(4/2给药方案);
用于治疗胰腺神经内分泌瘤时,推荐剂量为37.5mg,口服,每日壹次,连续服药,无停药期;
与食物同服或不同服均可
百度百科您身边的百科全书
本品主要成份及其化学名称为:
(Z)-N-[2-(二乙胺基)乙基-5-[(5-氟-2-氧代-1,2-二氢-3H-吲哚-3-亚基)甲基]-2,4-二甲基-3-氨甲酰-1H-吡咯苹果酸盐
其结构式为:
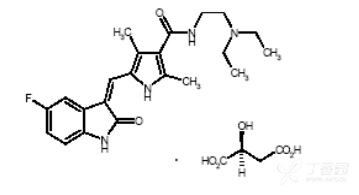
分子式:C22H27FN4O2·C4H6O5
分子量:532.6
辅料名称:甘露醇、交联羧甲基纤维素钠、聚维酮(K-25)和硬脂酸镁
不能手术的晚期肾细胞癌(RCC)
甲磺酸伊马替尼治疗失败或不能耐受的胃肠间质瘤(GIST)
不可切除的,转移性高分化进展期胰腺神经内分泌瘤(pNET)成年患者。
本品治疗胃肠间质瘤和晚期肾细胞癌的推荐剂量是50 mg,每日一次,口服,服药4周,停药2周(4/2给药方案)。
对于胰腺神经内分泌瘤,本品推荐剂量为37.5 mg,口服,每日一次,连续服药,无停药期。
与食物同服或不同服均可。
剂量调整
安全性和耐受性
对于胃肠间质瘤和转移性肾细胞癌,根据患者个体的安全性和耐受性,以12.5 mg为梯度单位逐步调整剂量。每日最高剂量不超过75 mg,最低剂量为25 mg。
对于胰腺神经内分泌瘤,根据患者个体的安全性和耐受性,以12.5 mg为梯度单位逐步调整剂量。在3期临床试验中使用的最大剂量为每日50 mg。
根据患者个体的安全性和耐受性情况可能需要中断治疗。
CYP3A4强抑制剂(如酮康唑)可增加本品的血浆浓度。建议合并用药时选择对此类酶没有或抑制作用最小的药物。如果必须与CYP3A4强抑制剂合并使用,应考虑降低本品的剂量,最小可至37.5 mg,每日一次(胃肠间质瘤和肾细胞癌),25 mg,每日一次(胰腺神经内分泌瘤)(见【药物相互作用】)。
CYP3A4诱导剂(如利福平)可降低本品的血浆浓度。建议合并用药时选择对此类酶没有或诱导作用最小的药物。如果必须与CYP3A4诱导剂合并使用,应考虑增加本品的剂量,最大剂量不应超过87.5 mg,每日一次(胃肠间质瘤和肾细胞癌),62.5 mg,每日一次(胰腺神经内分泌瘤)。如果增加本品剂量,应仔细监测患者的毒性反应(见【药物相互作用】)。
由于各个临床研究的情况不尽相同,直接比较两种药物在不同临床研究中的不良反应发生率是不恰当的,临床研究中的不良反应发生率也可能与临床实践中的情况有所不同。
支持本品上市的关键临床研究的安全性数据:
胃肠间质瘤(GIST)、晚期肾细胞癌(RCC)或胰腺神经内分泌瘤(pNET)患者最常见的不良反应(≥20%)是疲劳、乏力、发热、腹泻、恶心、粘膜炎/口腔炎、呕吐、消化不良、腹痛、便秘、高血压、外周水肿、皮疹、手足综合征、皮肤褪色、皮肤干燥、毛发颜色改变、味觉改变、头痛、背痛、关节疼痛、肢端疼痛、咳嗽、呼吸困难、厌食和出血。关于潜在严重的不良反应:肝毒性、左心室功能障碍、QT间期延长、出血、高血压、甲状腺功能不全、肾上腺功能的讨论见【注意事项】。胃肠间质瘤(GIST)、晚期肾细胞癌(RCC)和胰腺神经内分泌瘤(pNET)研究中发生的其他不良反应如下。
下列数据来自660例患者,其中胃肠间质瘤(GIST)双盲、安慰剂对照研究(见【临床研究】)中的患者有202例,晚期肾细胞癌(RCC)阳性药物对照研究(见【临床研究】)中的患者有375例,胰腺神经内分泌瘤(pNET)安慰剂对照研究(见【临床研究】)中的患者有83例。
胃肠间质瘤(GIST)
研究1中评价了舒尼替尼的安全性,这是一项随机、双盲、安慰剂对照试验,既往接受过GIST治疗的患者每日按照4/2给药方案接受舒尼替尼50 mg(n=202)或安慰剂(n=102)。
双盲研究中患者的中位治疗持续时间,截至中期分析舒尼替尼组为2个周期(平均为3.0个周期,范围为1~9个周期),安慰剂组为1个周期(平均为1.8个周期,范围为1~6个周期)。舒尼替尼组23例(11%)患者发生了剂量减低,安慰剂组无患者发生剂量减低。舒尼替尼组和安慰剂组分别有59例(29%)患者和31例(30%)患者发生治疗中断;分别有7%和6%的患者因治疗相关的非致死性不良反应而导致永久性停药。
在试验的双盲治疗期,两个研究组治疗后出现的大部分不良反应严重程度为1级和2级。舒尼替尼组和安慰剂组报告的治疗后出现的3级或4级不良反应发生率分别为56%和51%。表1比较了两组患者治疗后出现的常见的(发生率≥10%)不良反应发生率,舒尼替尼组的发生率较高。

在试验的双盲治疗期,舒尼替尼组和安慰剂组分别有12例(6%)患者和3例(3%)患者发生非粘膜炎/口腔炎性的口腔疼痛;分别有15例(7%)患者和4例(4%)患者发生发色改变;分别有10例(5%)患者和2例(2%)患者发生脱发。
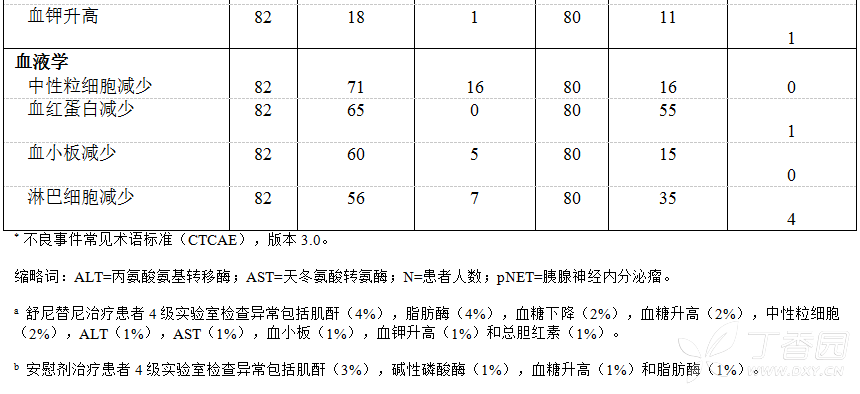
表2列出了常见的治疗后出现的实验室检查异常(发生率≥10%)。
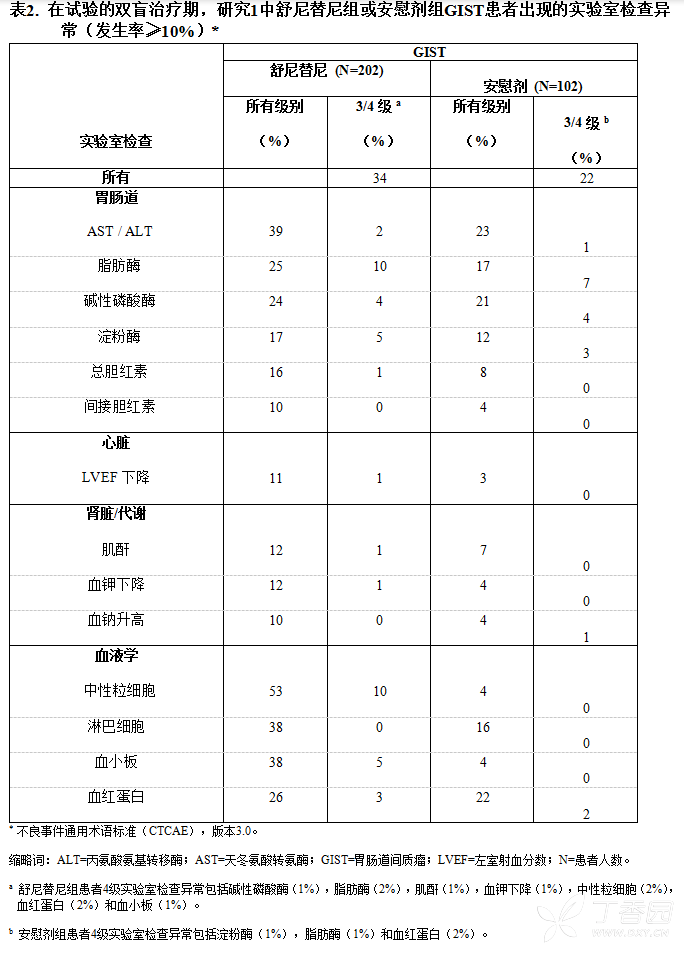
中期分析后,该试验揭盲。安慰剂组患者有机会接受开放的舒尼替尼治疗(参见【临床研究】)。
对241例随机分至舒尼替尼组的患者,包括139例同时在双盲期和开放期都接受舒尼替尼治疗,舒尼替尼中位治疗时间为6个周期(平均数8.5,范围1~44)。对255例最终接受开放期舒尼替尼治疗的患者,中位治疗期从结束双盲期开始计算为6个周期(平均数7.8,范围1~37)。共有118例(46%)患者需要中断治疗,72例(28%)患者需要减低剂量。
20%患者由于出现治疗后不良反应从而永久性停药。开放期接受舒尼替尼治疗患者最常见的3或4级药物相关不良反应为疲劳(10%)、高血压(8%)、乏力(5%)、腹泻(5%)、手足综合征(5%)、恶心(4%)、腹痛(3%)、厌食(3%)、粘膜炎(2%)、呕吐(2%)、甲状腺功能减退(2%)。
晚期肾细胞癌(RCC)
研究3中评价了舒尼替尼的安全性,这是一项双盲、活性对照试验,有局部晚期或转移性RCC的既往未经治疗患者每日按照4/2给药方案接受舒尼替尼50 mg(n=375)或IFN-α 9百万国际单位(MIU)(n=360)。
舒尼替尼组和IFN-组的中位治疗持续时间分别是11.1个月(范围:0.4~46.1个月)和4.1个月(范围:0.1~45.6个月)。舒尼替尼组和IFN-组分别有202例(54%)和141例(39%)患者发生治疗中断。舒尼替尼组和IFN-组分别有194例(52%)和98例(27%)患者需要减低剂量。
舒尼替尼组和IFN-组分别有20%和23%的患者因治疗后出现的不良反应而导致永久性停药。大部分治疗后出现的不良反应均为1或2级。舒尼替尼组和IFN-组治疗后分别有77%和55%的患者报告有3或4级的不良反应。表3比较了舒尼替尼组和IFN-组治疗后常见的(≥10%)不良反应。




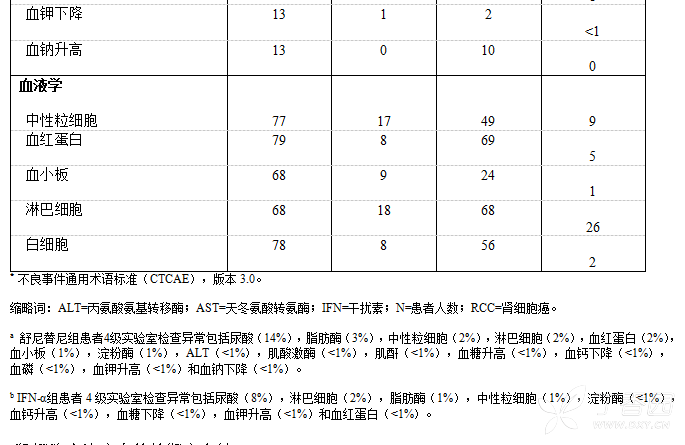
表4列出了治疗后出现的3/4级实验室检查异常。
表4. 研究3中接受舒尼替尼或IFN-α治疗的初治RCC患者治疗后出现的实验室检查异常(发生率≥10%) 
肾细胞癌治疗中的长期安全性
对在贝伐珠单抗和细胞因子疗效不佳的一线治疗中完成的9项临床研究进行分析,以评估舒尼替尼在转移性肾细胞癌患者中的长期安全性。该分析包含5739例患者,其中807例(14%)接受了至少2年和365例(6%)接受了至少3年的治疗。长期使用舒尼替尼似乎不会引发新的治疗相关不良反应类型。在之后的时间点,不良反应的年发生率似乎没有增加。治疗第2年的甲状腺功能减退发生率增加,且长达4年有新病例报告。
晚期胰腺神经内分泌瘤(pNET)
在研究6中评价了舒尼替尼的安全性,这是一项随机、双盲、安慰剂对照试验,有进行性pNET的患者每日接受舒尼替尼37.5 mg连续给药(n=83)或安慰剂(n=82)。舒尼替尼组治疗中位时间为139天(范围13~532天),安慰剂组为113天(范围1~614天)。
舒尼替尼组19例患者(23%)和安慰剂组4例(5%)患者持续用药>1年。25例舒尼替尼组患者(30%)和10例安慰剂组患者(12%)发生停药。26例(31%)舒尼替尼组患者和9例(11%)安慰剂组患者减低剂量。由于不良反应引起的停药率在舒尼替尼组和安慰剂组分别为22%和17%。
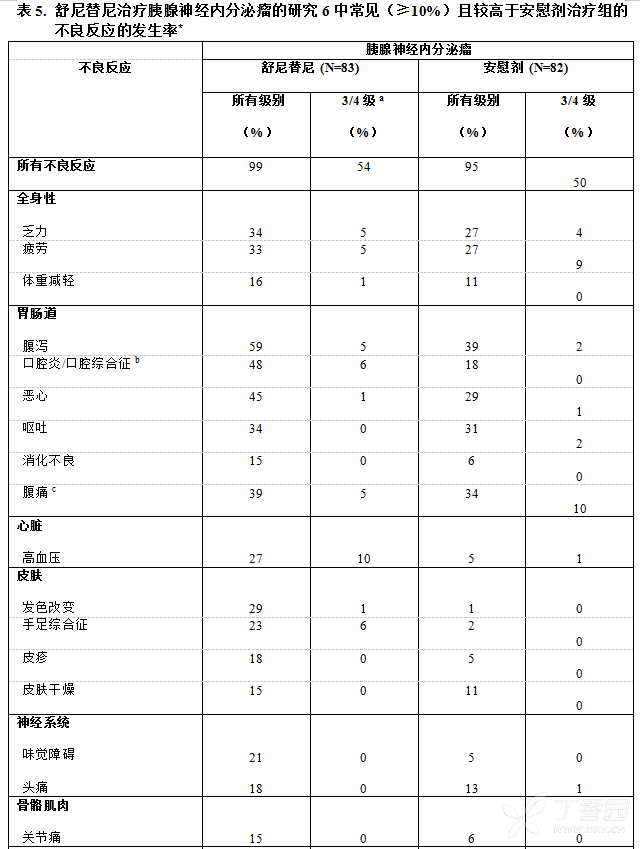
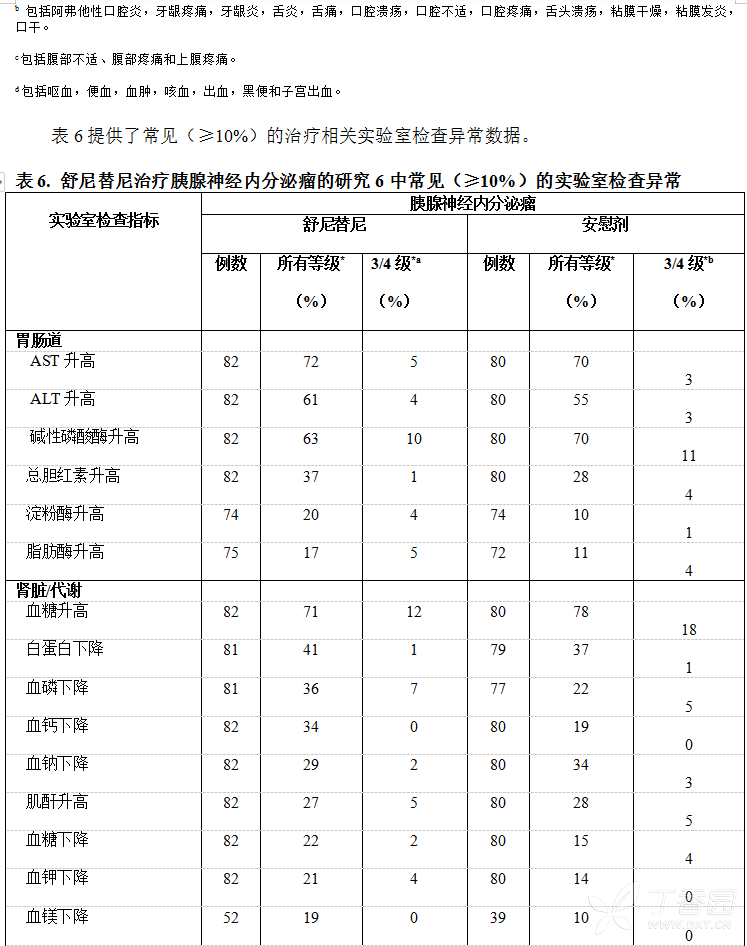
两个治疗组中的大多治疗相关不良反应为1或2级。舒尼替尼组和安慰剂组分别有54%和50%的患者报告有3或4级的治疗相关不良反应。表5比较了舒尼替尼治疗组中常见的(≥10%)且相对于安慰剂治疗组较高的治疗相关不良反应的发生率。

中国人群安全性数据:
中国胃肠间质瘤患者研究A6181177的安全性数据
A6181177研究是在中国开展的一项单臂、开放、多中心、4期研究,作为批准后承诺研究,目的在于评估苹果酸舒尼替尼作为二线治疗中国甲磺酸伊马替尼治疗后疾病进展或对甲磺酸伊马替尼不耐受的中国胃肠间质瘤(GIST)患者的疗效和安全性。患者服用苹果酸舒尼替尼,50 mg,每日一次,连用4周,停用2周(4/2方案),6周为一个治疗周期,重复治疗。研究筛选了62例患者,60例患者入组接受治疗。
参照研究A6181004为舒尼替尼GIST全球注册研究,为3期、随机、双盲、安慰剂对照研究,比较了舒尼替尼治疗甲磺酸伊马替尼耐药或不能耐受的恶性胃肠间质瘤患者。该研究在美国,澳大利亚,意大利,英国,法国,新加坡,西班牙,加拿大,荷兰,比利时和瑞典进行。
苹果酸舒尼替尼在常规标准治疗中具有安全性和良好的耐受性。常见的治疗中出现的AEs(≥10%)均为舒尼替尼既往报道过的不良事件,包括白细胞减少症、手足综合征、疲乏、中性粒细胞减少症、血小板计数减少、天冬氨酸氨基转移酶升高、血红蛋白减少、皮肤变色、高血压。其中多数不良事件的严重程度为1级或2级,也有一些≥3级的不良事件。研究A6181177中治疗相关的严重不良事件总发生率较低。研究中发生率最高的3种不良事件为白细胞减少症(64.4%)、疲乏(52.5%)和手足综合征(50.8%)。
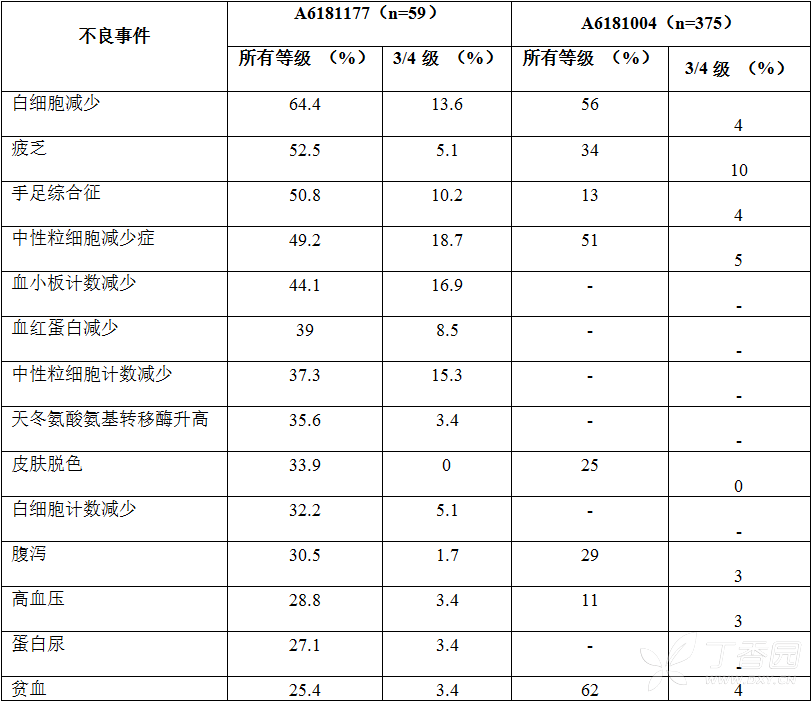
同参照研究A6181004中的患者比较,舒尼替尼在A6181177研究中国患者中总的安全性是相似的,至今无非预期的不良事件发生。两个研究安全性方面的差异为:A6181177研究的中国患者手足综合征、疲乏和一些血液学毒性的发生率略高于西方患者;中国患者的胃肠道不良事件发生率低于西方患者。两个研究的主要安全性结果总结于下表7。
总的来说,两个研究中接受舒尼替尼治疗的患者耐受性良好,不良事件通过中断用药、减量和/或标准治疗是可以控制的。
表7. 研究A6181177中国患者和研究A6181004西方患者之间治疗相关不良事件的比较

中国肾细胞癌患者研究A6181132的安全性数据
A6181132研究是在中国开展的一项单臂、开放、多中心、4期研究,作为批准后承诺研究,目的在于评估苹果酸舒尼替尼一线治疗中国转移性肾细胞癌患者的疗效和安全性。患者服用苹果酸舒尼替尼胶囊50mg,每日一次,连用4周,停用2周(4/2方案),6周为一个治疗周期,重复治疗。研究入组了105例患者。
参照研究A6181034是一项随机、开放的3期临床试验,比较了舒尼替尼与α-干扰素作为转移性肾细胞癌的一线治疗的疗效。该研究在澳大利亚、巴西、加拿大、法国、德国、意大利、波兰、俄罗斯、美国、英国和西班牙的研究中心进行。
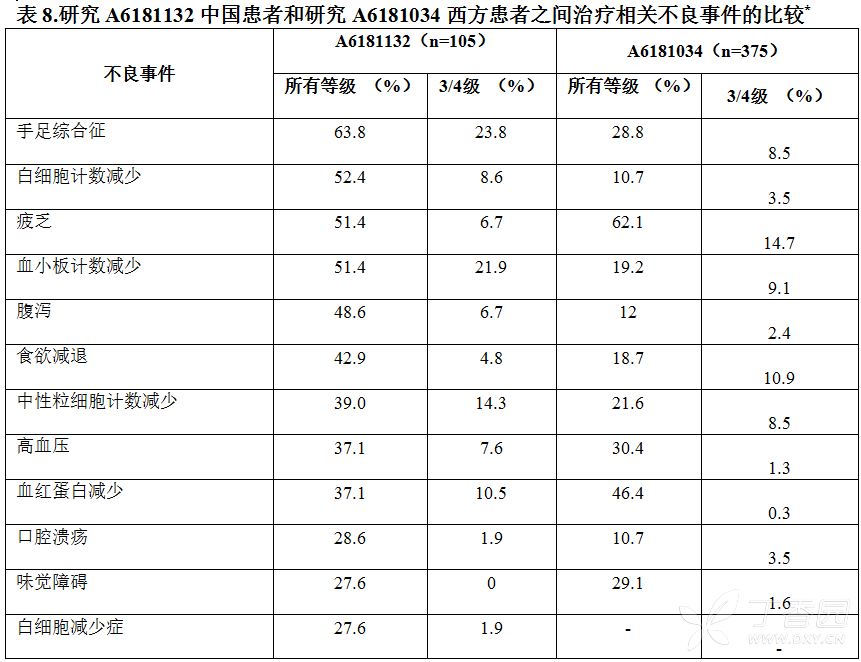
A6181132研究中有98.1%的患者出现治疗后出现的不良事件。最常见的不良事件(至少20%患者出现)总结于表8。最常见的治疗后出现的不良事件为手足综合征、血小板计数减少和疲乏。
同A6181034研究中的患者比较,舒尼替尼在A6181132研究中国患者中总的安全性特征同参照研究相似,至今无非预期的不良事件发生。总的来说,安全性结果同A6181034研究具有可比性,但也有不同;A6181132研究中的同治疗相关的严重不良事件发生率较低,为12.4%,A6181034研究为23.7%。腹泻和疲乏是在两个研究中都是较常见的AE,发生率都较高。在A6181132研究中发生率为前3位的AEs分别是:手足综合征(63.8%),白细胞计数减少(52.4%)和疲乏(51.4%)。A6181034研究中发生率为前3位的AEs分别是:腹泻(65.6%),疲乏(62.4%)和恶心(57.6%)。
总的来说,两个研究中接受舒尼替尼治疗的患者耐受性良好,不良事件通过中断用药、减量和/或标准治疗是可以控制的。

特定不良反应
静脉血栓事件
在治疗的双盲期,胃肠间质瘤(GIST)研究1中舒尼替尼组有7例(3%)患者出现静脉血栓事件,其中5例患者为3级深静脉血栓事件(DVT),2例为1或2级。7例患者中的4例在第一次观察到深静脉血栓后中断治疗。安慰剂组无静脉血栓事件。
既往未经治疗的晚期肾细胞癌(RCC)研究中,13例(3%)接受舒尼替尼治疗的患者报告了静脉血栓事件,其中7例(2%)为肺栓塞(1例为2级,6例为4级),另外6例(2%)患者出现了深静脉血栓事件(3例为3级)。1例患者因肺栓塞退出舒尼替尼的研究;2例患者因肺栓塞,1例患者因深静脉血栓事件暂停用药。在IFN-组中,6例(2%)患者出现静脉血栓,其中1例(<1%)为3级深静脉血栓事件,另5例(1%)患者为肺栓塞(全部为4级)。
接受舒尼替尼治疗的胰腺神经内分泌瘤患者有1例(1%)发生静脉血栓事件,而安慰剂组患者中有5例(6%)。舒尼替尼组患者为2级血栓。安慰剂组患者有2例发生深静脉血栓事件,其中1例为3级;2例发生肺栓塞,1例为3级;1例为4级;1例发生3级颈静脉栓塞。
可逆性后部白质脑病综合征(RPLS)
罕见痫性发作和有放射影像学证据的可逆性后部白质脑病综合征(RPLS)(<1%),部分为致死性。痫性发作和有RPLS相关症状/体征的患者,如出现高血压、头痛、警觉下降、精神功能改变和视力丧失(包括皮质性盲)应先进行医学处理,包括控制血压,并建议暂时停用本品。此后,可根据医务人员的判断考虑恢复治疗。
胰腺和肝功能
在既往未经治疗的晚期肾细胞癌(RCC)患者中,观察到舒尼替尼组和IFN-组分别有5例(1%)和1例(<1%)患者出现胰腺炎。胰腺神经内分泌瘤患者中,舒尼替尼组和安慰剂组分别观察到1例患者出现胰腺炎。
实验室检查
常见:血尿酸升高。
上市后经验
舒尼替尼批准使用后发现如下不良反应,由于这些反应是由一组数目不确定的人群自发报告,因此不可能确切分析他们发生的频率,或确定和药物暴露之间的因果关系。
血液和淋巴系统异常:血栓微血管病;血小板减少症相关的出血事件*。推荐暂停舒尼替尼使用;经治疗后在医务人员指导下可考虑恢复用药。
肝胆异常:胆囊炎,尤其非结石胆囊炎。
免疫系统异常:超敏反应,包含血管性水肿。
感染和侵染:严重感染(伴随或不伴随中性粒细胞减少),包括会阴在内的坏死性筋膜炎。接受本品治疗的患者最常见的感染包括呼吸道感染(如,肺炎、支气管炎)-常见、尿道感染-常见、皮肤感染(如,蜂窝织炎)-常见、脓毒血症/感染性休克-少见、及脓肿(如,口腔、生殖器、肛门直肠、皮肤、肢体、内脏)-常见。感染可能是细菌性(如,腹腔内感染、骨髓炎)-常见、病毒性(如,鼻咽炎,口腔疱疹)-常见、或真菌性(如口腔、食道念珠菌感染)-常见。
代谢和营养状况异常:肿瘤溶解综合征*(详见【注意事项】)。血糖降低已在舒尼替尼治疗中报道,在某些情况下有临床症状。
骨骼肌肉和结缔组织异常:瘘管形成,有时与肿瘤坏死和/或消退相关;下颌骨坏死(ONJ)(详见【注意事项】);肌病和/或横纹肌溶解症,伴随或不伴随急性肾衰。发现肌中毒症状或体征的患者,应接受药物治疗。
肾脏和泌尿系统异常:肾功能损伤和/或肾衰*;蛋白尿;少数肾病综合征。推荐进行基线尿分析,监控患者蛋白尿出现或加重。对中度到重度蛋白尿患者持续舒尼替尼治疗的安全性,尚未系统评估。对肾病综合征患者,终止舒尼替尼治疗。
呼吸系统异常:肺栓塞*(详见【注意事项】)。
皮肤和皮下组织异常:坏疽性脓皮病,包含去激发阳性;多形性红斑和Stevens-Johnson综合征(SJS)-罕见。
血管异常:动脉血栓栓塞事件*。最常见的事件包括脑血管意外、短暂性脑缺血发作及脑梗。除了潜在的恶性病和年龄65岁以外,与动脉血栓栓塞事件相关的风险因素还包括高血压、糖尿病和既往血栓栓塞病。
出血事件:肺、胃肠道、肿瘤、泌尿道和脑出血。
神经系统异常:味觉异常,包括味觉丧失。
内分泌异常:临床研究及上市后用药曾报告罕见甲状腺功能亢进,部分随后出现甲状腺功能减退;甲状腺炎-少见。
心脏异常:心肌病、心肌缺血a、心肌梗死b*。
胃肠道异常:食管炎-常见。
*包含一些致死性。
a急性冠状动脉综合征、心绞痛、不稳定心绞痛,冠状动脉阻塞,心肌缺血。
b急性心肌梗死、心肌梗死、无症状性心肌梗死。
儿童患者
已在35例患有难治性实体瘤的儿童和青年患者(2-21岁)中进行了一项口服舒尼替尼的1期剂量递增研究,入组的大多数患者的初步诊断为脑肿瘤。所有研究参与者都出现药物不良反应,且在既往暴露于蒽环类药物或心脏辐射的患者中,大多数为严重不良反应(毒性等级≥3),并包含心脏毒性。与既往未暴露于心脏辐射和蒽环类药物的儿童患者相比,既往发生暴露的儿童患者出现心脏药物不良反应的风险更高。由于出现剂量限制性毒性,因此该患者人群的舒尼替尼最大耐受剂量尚未确定。在既往未暴露于蒽环类药物或心脏辐射的儿童患者中,最常见的不良反应为胃肠道毒性、中性粒细胞减少、疲劳和ALT升高。
根据一项群体药代动力学(PK)和药代动力学/药效学(PK/PD)分析,与接受50 mg/天(4/2给药方案)治疗的胃肠道间质瘤成人患者相比,剂量为25 mg/m2/天(4/2给药方案)的舒尼替尼预计在胃肠道间质瘤儿童患者(6-11和12 17岁)中的本品血浆暴露量相当,且随后的安全性和疗效也相当。
建议在有本品使用经验的医生指导下使用。
皮肤和组织
皮肤退色是在临床试验中报告的一种很常见的不良反应,可能因活性物质的颜色(黄色)造成。应告知患者,使用舒尼替尼治疗期间还可能出现头发或皮肤脱色。其他可能的皮肤影响包括皮肤干燥、变厚或开裂以及手掌和脚底板出现水泡或偶见皮疹。
上述不良事件没有累积效应,一般情况下可逆,通常不会导致治疗终止。
需要警惕那些可导致死亡的罕见严重皮肤反应,已报道病例包括多形性红斑(EM)、疑似Stevens-Johnson综合征(SJS)和中毒性表皮坏死松解症(TEN)。若出现疑似EM,SJS或TEN的症状或体征(如渐进性加重的皮疹,常合并出现水泡或黏膜损伤),应暂停舒尼替尼治疗。如果确诊SJS或TEN,就必须终止舒尼替尼。疑似EM的病例中,在皮肤症状消退后,部分患者可耐受再次开始的较低剂量的舒尼替尼治疗;部分患者可接受舒尼替尼与皮质类固醇激素或抗组胺药的联合治疗。
肝毒性
本品可引起重度肝毒性,从而导致肝脏功能衰竭或死亡。已在临床研究中观察到肝脏衰竭的发生(发生率<1%)。肝脏衰竭的表现包括黄疸、氨基转移酶升高、和/或高胆红素血症伴随脑部疾病、凝血、和/或肾功能衰竭。在治疗开始前、每个治疗周期、以及临床需要时应监测肝功能(丙氨酸氨基转移酶[ALT],天冬氨酸转氨酶[AST],胆红素)。当出现3级或4级药物相关的肝功能不良反应时应中断用药,若无法恢复应终止治疗。当患者在随后的肝功能化验中显示严重的肝功能检查异常,或出现其他的肝功能衰竭征状时,不可重新开始给药治疗。
对于本品在ALT或AST>2.5倍正常上限值(ULN)或是氨基转移酶>5.0倍ULN的患者中的安全性未经确认。
心血管事件
若出现充血性心力衰竭(CHF)的临床表现,应停止使用本品。
若出现充血性心力衰竭(CHF)的临床表现,则暂停使用本品。无充血性心力衰竭临床证据但射血分数>20%且<50%基线值或者低于正常下限(如果未获得基线射血分数)的患者也应中断本品治疗和/或减低剂量。
在没有心脏风险因素的患者中,应考虑评估基线射血分数。此类患者接受本品治疗时,应仔细监测其CHF的临床症状和体征,也应考虑进行基线和定期左心室射血分数(LVEF)评估。
上市后曾报告心血管事件,包括心衰、心肌病、心肌缺血和心肌梗死,部分为致死性。
接受舒尼替尼治疗的胃肠间质瘤和肾细胞癌患者中出现左心室射血分数下降的人数多于安慰剂组或IFN-α组。在胃肠间质瘤(GIST)的研究1的双盲期,舒尼替尼组和安慰剂组分别有22/209例(11%)患者和3/102例(3%)患者出现了治疗相关的左心室射血分数(LVEF)低于正常值下限(LLN)。舒尼替尼组22例LVEF改变的患者中有9例未经处理自行恢复;5例患者经处理后恢复正常(1例患者减低剂量;4例患者另给予抗高血压药或利尿剂治疗);6例患者结束研究但没有恢复情况的记录。此外,舒尼替尼组有3例(1%)患者出现3级左心室收缩功能下降至LVEF<40%,其中2例患者未接受研究药物进一步治疗即死亡。安慰剂组无患者出现3级LVEF下降。在胃肠间质瘤(GIST)研究1的双盲期,两组各有1例患者(舒尼替尼组<1%;安慰剂组为1%)死于心力衰竭;两组各有2例患者(舒尼替尼组为1%;安慰剂组为2%)治疗后死于心脏骤停。
在既往未经治疗的晚期肾细胞癌(RCC)患者的研究中,舒尼替尼组和IFN-组分别有103/375例(27%)和54/360例(15%)的患者出现LVEF值低于正常值下限(LLN);分别有26例(7%)和7例(2%)的患者出现LVEF值低于50%,且较基线值下降20%以上。舒尼替尼组4例(1%)患者出现左心室功能障碍,2例(<1%)患者诊断为充血性心衰(CHF)。
在胰腺神经内分泌瘤3期研究中,舒尼替尼组83例患者中有2例(2%)报告发生心脏衰竭且导致死亡,而安慰剂组患者无。
本品临床研究中排除了治疗前12个月内发生心脏事件的患者,如心肌梗死(包括严重/不稳定性心绞痛)、冠状动脉/外周动脉旁路移植术、有症状的充血性心力衰竭、脑血管意外或短暂性脑缺血发作或肺栓塞的患者。目前尚不能明确伴随上述症状的患者发展为本品相关性左心室功能障碍的风险是否会增高。建议处方医生自行权衡药物应用价值及其潜在的风险。此类患者接受本品治疗时,应仔细监测其充血性心力衰竭的临床症状和体征,也应考虑进行基线和定期LVEF评估。对于没有心脏危险因素的患者,应考虑进行基线射血分数的评估。
QT间期延长和尖端扭转型室性心动过速
本品可引起QT间期延长,且呈剂量依赖性。QT间期延长可能会导致室性心律失常的风险增加,包括尖端扭转型室性心动过速。接受本品治疗的患者中,观察到不到0.1%的患者出现尖端扭转型室性心动过速。
监测有QT间期延长病史的患者、服用抗心律失常或可延长QT间期药物的患者或者有相关基础心脏疾病、心动过缓和电解质紊乱的患者。应用本品时,应考虑在治疗期间定期监测心电图和电解质(镁和钾)。与CYP3A4强抑制剂合并用药时,可能会增加舒尼替尼血浆药物浓度,应考虑降低本品的剂量(见【用法和用量】)。
高血压
监测患者是否发生高血压,并根据需要进行标准的降压治疗。如果发生严重高血压,建议暂时停用本品,直至高血压得到控制。
既往未经治疗的晚期肾细胞癌(RCC)研究中,舒尼替尼组和IFN-组分别有127/375例(34%)和13/360例(4%)的患者出现了高血压;其中3级高血压分别为50/375例(13%)和1/360例(<1%)。21/375例(6%)患者因高血压导致本品剂量降低或暂时延迟给药。4例因高血压导致中断治疗,其中1例是恶性高血压患者。
胃肠间质瘤(GIST)研究中,舒尼替尼组和安慰剂组各个级别高血压的发生情况相似。舒尼替尼组3级高血压为9/202例(4%);安慰剂组未观察到3级高血压。无患者因高血压而中断治疗。
在胰腺神经内分泌瘤(pNET)3期研究中,22/83例(27%)舒尼替尼组患者和4/82例(5%)安慰剂组患者发生高血压。其中83例舒尼替尼组胰腺神经内分泌瘤患者中有8例(10%)报告3级高血压,而82例安慰剂组患者为1例(1%)。7/83例(8%)胰腺神经内分泌瘤患者因高血压导致本品剂量降低或暂时延迟给药。1例因高血压导致中断治疗。
无4级高血压的报告。
既往未经治疗的晚期肾细胞癌(RCC)研究中,舒尼替尼组32/375例(9%)和IFN-组3/360例(1%)患者发生了严重高血压(收缩压>200 mmHg或舒张压>110 mmHg)。胃肠间质瘤(GIST)研究中,舒尼替尼组8/202例(4%)和安慰剂组1/102例(1%)的患者发生了严重高血压。胰腺神经内分泌瘤研究中,舒尼替尼组8/80例(10%)和安慰剂组2/76例(3%)发生严重高血压。
出血事件和胃肠穿孔
上市后报告中,曾报告出血事件,包括胃肠道、呼吸系统、肿瘤、泌尿道和脑出血,部分为致死性。
晚期肾细胞癌(RCC)研究中,舒尼替尼组140/375例(37%)和IFN-组35/360例(10%)患者发生了出血事件。大部分为1级或2级;仅有1例既往未经治疗的患者发生5级胃出血。
胃肠间质瘤(GIST)研究1的双盲期,舒尼替尼组37/202例(18%)和安慰剂组17/102例(17%)患者发生了出血事件。两组分别有14/202例(7%)和9/102例(9%)患者发生3或4级出血事件。此外,安慰剂组有1例患者在治疗第2周期出现致死性胃肠道出血。
在胰腺神经内分泌瘤(pNET)3期研究中,18/83例(22%)舒尼替尼组患者发生除鼻衄之外的出血事件,而安慰剂组为8/82例(10%)。17/83例(20%)舒尼替尼组患者发生鼻衄,而安慰剂组为4例(5%)。胰腺神经内分泌瘤研究中,1/83例(1%)舒尼替尼组患者发生3级鼻衄,无一例患者发生其它3或4级出血事件。而安慰剂组患者3/82例(4%)发生3或4级出血事件。
鼻衄是最常见的出血性不良反应,而胃肠出血是最常见的≥3级事件。
舒尼替尼治疗的患者中曾观察到肿瘤相关性出血。这些事件可能会突然发生,肺部肿瘤患者可能会发生严重和危及生命的咯血或肺栓塞。对于使用舒尼替尼治疗转移性肾细胞癌、胃肠间质瘤和转移性肺癌的患者,在临床试验中曾观察到肺出血病例,其中某些是致命性的,这种情况在上市后使用过程中也有报道。尚未批准本品在肺癌患者中应用。对于出血事件的临床评估应包括连续全血细胞计数(CBCs)和体检。
严重且有时致死性的胃肠道并发症(包括胃肠穿孔)曾报告于接受本品治疗的腹腔内肿瘤患者。
胃肠道事件
恶心、腹泻、口腔炎、消化不良和呕吐是最常报告的治疗相关性胃肠道不良反应。针对需要治疗的胃肠道不良反应的支持性护理可包括止吐或止泻药。
胰腺炎
在舒尼替尼临床试验中,曾报告过胰腺炎。在接受舒尼替尼治疗的各种实体瘤患者中曾观察到血清脂肪酶和淀粉酶升高的情况。在患有各种实体瘤的患者中,脂肪酶水平升高是暂时性的,一般情况下不伴随有胰腺炎的体征或症状。如果出现胰腺炎症状,患者应停用舒尼替尼,并接受适当的支持性护理。
甲状腺功能不全
建议进行基线甲状腺功能的实验室检查,甲状腺功能减退或亢进的患者在接受本品治疗之前应给予相应的标准治疗。所有患者应在接受本品治疗时密切监测甲状腺功能不全的症状和体征,包含甲状腺功能减退、甲状腺功能亢进和甲状腺炎。对有甲状腺功能不全症状和体征的患者应进行甲状腺功能的实验室监测,并相应给予标准治疗。
临床试验和上市后用药经验也报道了一些甲状腺功能亢进事件,部分后续有甲状腺功能减退发生。
痫性发作
在舒尼替尼的临床研究中,具有脑转移放射学证据的患者出现了痫性发作。此外,有极少数(<1%)患者出现痫性发作和可逆性后部白质脑病综合征(RPLS)的放射学证据,部分为致死性。如果患者痫性发作或出现符合RPLS的体征/症状(如高血压、头痛、警觉下降、心理机能改变和视力丧失,包括皮质盲),应通过医疗管理控制病症,包括控制高血压。建议暂时停用舒尼替尼;在症状缓解后,可根据主治医生的判断继续治疗。
伤口愈合
接受舒尼替尼治疗的患者曾报告出现伤口愈合缓慢。建议正在进行重大外科手术的患者暂停给药以预防该现象发生。对于重大外科手术后何时开始治疗的临床经验有限。因此应根据接受重大外科手术后患者的康复程度,由临床判断是否重新开始给药。
下颌骨坏死(ONJ)
临床研究中罕见ONJ,上市后用药曾报告ONJ。大部分出现ONJ的患者均既往或伴随双膦酸酯静脉给药,这是已确认的可能引起ONJ的风险因素。因此无论合并或序贯给予舒尼替尼和双磷酸盐静脉给药,均需特别注意。
侵入性牙科手术也被确认为会引起ONJ的风险因素。在给予舒尼替尼治疗前应考虑进行牙科检查及适当的预防性措施。既往或伴随双磷酸盐静脉给药、侵入性牙科手术的患者应避免接受舒尼替尼治疗。
肿瘤溶解综合征(TLS)
在临床试验中曾发生致死性的肿瘤溶解综合症TLS,而在上市后的应用中也有此类报道。接受舒尼替尼治疗前肿瘤负荷高的患者发生TLS的风险较高,给予严密监测,根据病情酌情用药。
血栓微血管病
在舒尼替尼单药和联合贝伐珠单抗用药的临床试验和上市后经验中,发生过血栓微血管病(TMA),包括血栓性血小板减少性紫癜、溶血性尿毒综合征,有时甚至导致肾功能衰竭或致命性。出现TMA的患者应终止舒尼替尼治疗。停药后已观察到TMA病情逆转。
坏死性筋膜炎
曾报告罕见的包括会阴在内的坏死性筋膜炎病例,部分为致死性。出现坏死性筋膜炎的患者应终止舒尼替尼治疗,并立即接受适当的治疗。
蛋白尿
曾有蛋白尿和肾病综合征的报道。有些病例会导致肾功能衰竭和致命性。应监控患者蛋白尿出现或加重。治疗期间进行基线和定期尿分析,根据临床指征进行24小时的尿蛋白后续测定。对24小时的尿蛋白≥3g的患者,中断舒尼替尼治疗并降低剂量。对肾病综合征患者或降低剂量后尿蛋白≥3g仍重复出现的患者,终止舒尼替尼治疗。尚未系统评价中度至重度蛋白尿患者持续舒尼替尼治疗的安全性。
低血糖症
舒尼替尼可引发低血糖症,而低血糖症可能导致意识丧失,或需要住院治疗。在临床试验中,使用舒尼替尼治疗的2%的胃肠间质瘤(GIST)和晚期肾细胞癌(RCC)患者,和约10%的胰腺神经内分泌瘤(pNET)的患者发生低血糖。对于使用舒尼替尼治疗胰腺神经内分泌瘤(pNET)的患者,已存在的血糖异常并非发生在所有经历了低血糖的患者。糖尿病患者的血糖降低可能更为严重。应在舒尼替尼治疗中和停药后,定期检查血糖水平。评估是否需要调整抗糖尿病药物的剂量,以降低低血糖风险。
胚胎-胎儿毒性
基于动物研究结果及其作用机制,妊娠女性使用本品时可对胎儿造成危害。(见【药理毒理】)
应告知妊娠女性使用本品对胎儿的潜在风险。建议有生育能力的女性在本品治疗期间及末次用药后4周内采取有效的避孕措施(见【药理毒理】和【孕妇及哺乳期妇女用药】)。
对驾驶和使用机器能力的影响
本品对驾驶及操作机械能力的影响较小,应告知患者在使用舒尼替尼治疗期间可能会头晕。
CYP3A4 抑制剂:CYP3A4强抑制剂,如酮康唑,可增加舒尼替尼的血浆浓度。建议选择对此类酶没有或抑制作用最小的合并用药。
健康志愿者服用单剂量苹果酸舒尼替尼,同时给予CYP3A4强抑制剂(酮康唑),可导致总体(舒尼替尼及其主要活性代谢产物)的Cmax和AUC0-∞分别增加49%和51%。舒尼替尼与CYP3A4酶系强抑制剂(例如:酮康唑、伊曲康唑、克拉霉素、阿扎那韦、印地那韦、萘法唑酮、那非那韦、利托那韦、沙奎那韦、泰利霉素、伏立康唑)同时应用时,可增加舒尼替尼浓度,葡萄柚也可增加舒尼替尼的血药浓度。如果必须与CYP3A4强抑制剂同时应用时,需要考虑降低本品剂量(见【用量和用法】)。
CYP3A4 诱导剂:CYP3A4诱导剂,如利福平,可降低舒尼替尼的血浆浓度。建议选择对此类酶没有或诱导作用最小的合并用药。健康志愿者服用单剂舒尼替尼,同时给予CYP3A4强诱导剂(利福平),可导致总体(舒尼替尼及其主要活性代谢产物)的Cmax和AUC0-∞分别降低23%和46%。
舒尼替尼与CYP3A4酶系诱导剂(例如:地塞米松、苯妥英、卡马西平、利福平、利福布汀、利福喷汀、苯巴比妥、圣约翰草)同时应用时,可降低舒尼替尼浓度。圣约翰草可能会突然降低舒尼替尼的血药浓度,患者在接受舒尼替尼治疗时不能同时服用圣约翰草。如果必须与CYP3A4诱导剂同时应用时,需要考虑增加本品剂量(见【用量和用法】)。
CYP抑制和诱导的体外研究:体外研究结果表明舒尼替尼不会诱导或抑制主要的CYP酶。对人肝微粒体和肝细胞CYP亚型(CYP1A2、CYP2A6、CYP2B6、CYP2C8、CYP2C9、CYP2C19、CYP2D6、CYP2E1、CYP3A4/5和CYP4A9/11)的体外研究表明舒尼替尼和其主要活性代谢物不会与依赖这些酶代谢的药物发生有临床意义的相互作用。
乳腺癌耐药相关蛋白(BCRP)抑制剂:有关舒尼替尼与BCRP抑制剂相互作用的临床数据有限,无法排除舒尼替尼与其他BCRP抑制剂相互作用的可能性(见【药代动力学】)。
在对甲磺酸伊马替尼治疗失败或不能耐受的胃肠间质瘤(GIST)患者、晚期肾细胞癌(RCC)患者及胰腺神经内分泌瘤(p-NET)患者中已经进行了舒尼替尼的安全性和有效性研究。
欧美支持本品上市的胃肠间质瘤(GIST)关键临床研究疗效数据
胃肠间质瘤(GIST)
研究 1
研究1(NCT#00075218)是一项舒尼替尼治疗甲磺酸伊马替尼治疗失败或不能耐受的胃肠间质瘤(GIST)患者的随机、双盲、安慰剂对照的国际多中心III期临床研究。研究目的是比较舒尼替尼+最佳支持治疗组与安慰剂+最佳支持治疗组的疾病进展时间(TTP)。其他目的包括无进展生存期(PFS)、客观缓解率(ORR)和总生存期(OS)。
该研究中患者以2:1比例随机分配到每日一次口服50 mg舒尼替尼组或安慰剂组,服药4周、停药2周,6周为一个治疗周期(4/2给药方案),直至疾病进展或因其他原因退出研究为止。患者出现疾病进展时揭盲,安慰剂组的患者随后可进入开放的舒尼替尼组,而舒尼替尼组患者则根据研究者的判断继续接受治疗。
在既往设定的中期分析中,意向性治疗(ITT)人群共312例患者,舒尼替尼组207例,安慰剂组105例。两组的人口学特征是均衡的,包括基线年龄(舒尼替尼组和安慰剂组<65岁的患者分别为69%和72%)、性别(两组男性分别为64%和61%)、种族(两组白人均为88%;亚洲人5%;黑人4%;其余不详)及ECOG体力状态(两组的ECOG评分0:分别为44%和46%;ECOG评分1:分别为55%和52%;ECOG评分2:分别为1%和2%)、既往手术治疗(两组分别为94%和93%)、既往放疗(两组分别为8%和15%)。两组既往伊马替尼的治疗结果也具有可比性,均有4%的患者不能耐受伊马替尼,分别有17%和16%的患者在距开始治疗6个月内出现疾病进展,超过6个月以上疾病进展的患者两组分别为78%和80%。
按计划已在149例疾病进展事件发生后进行了中期疗效和安全性分析。舒尼替尼组的研究终点(TTP)明显优于安慰剂组,具有显著性统计学意义,达到主要研究终点。疗效结果总结于表9,TTP的Kaplan-Meier曲线见图1。
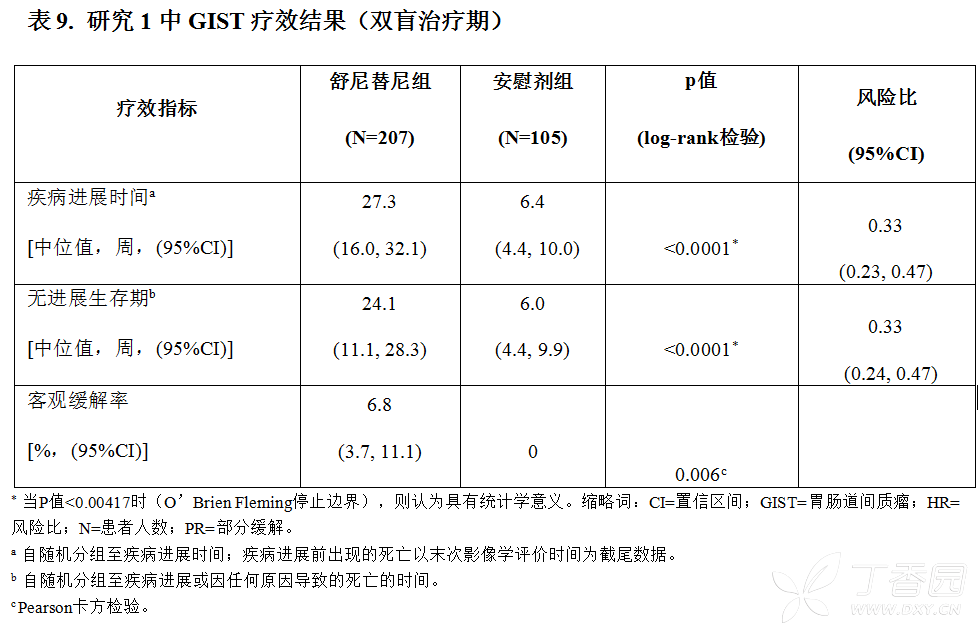

在该研究的双盲试验阶段,最终意向性治疗(ITT)人群包含随机到舒尼替尼组243例和安慰剂组118例。在中期分析达到主要研究终点后,研究揭盲,安慰剂组患者开始接受开放的舒尼替尼治疗。共有99例最初随机到安慰剂组的患者在该研究的开放试验阶段中接受舒尼替尼治疗。在该研究最初设定的OS最终分析中,舒尼替尼组患者的中位OS为72.7周,安慰剂组的中位OS为64.9周[HR=0.876,95%CI(0.679,1.129)]。
研究 2
研究2是一项在伊马替尼治疗失败或不能耐受的胃肠间质瘤(GIST)患者中进行的开放性、多中心、单组的剂量递增研究。在确定了推荐给药方案(4/2给药方案,50 mg,每日一次)后,该研究中55例患者按4/2方案,50mg/日剂量接受本品治疗,其中5例患者获得部分缓解[部分缓解率为9.1%,95%置信区间(3.0, 20.0)]。
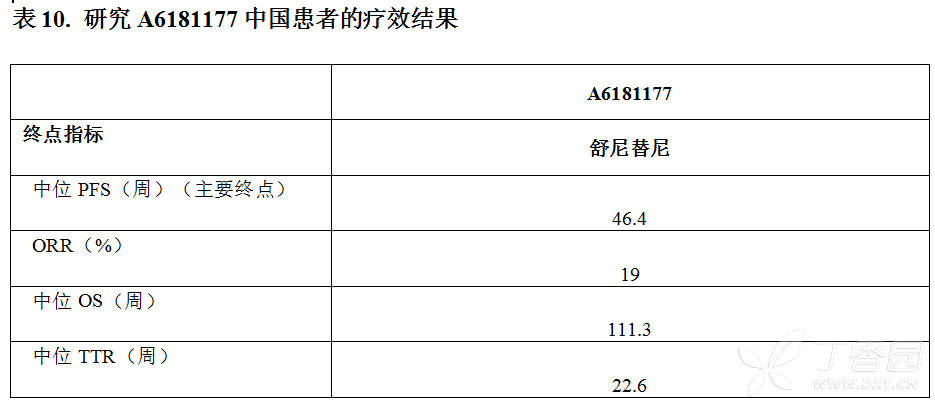
中国胃肠间质瘤(GIST)临床研究A6181177疗效数据:
在A6181177研究中,作为符合方案(PP)分析集,对共58例(96.7%)患者进行了疗效分析;作为全分析集(FAS),对共60例(100.0%)患者进行了疗效分析。
共47例患者(安全性分析集中的79.7%)发生客观进展(41例患者[69.5%])或发生没有客观进展的死亡(6例患者,[10.2%])。PFS的中位时间为46.6周(95%CI:33.6,53.1)。PP人群的58例患者中共11例(19.0%)有客观缓解,因此ORR(95%CI)为19.0%(9.9~31.4)。
研究期间共50例患者(84.7%)死亡,其中48名(81.4%)因研究中疾病死亡,1名(1.7%)因肺部感染死亡,1名(1.7%)因胃肠道出血死亡。估计中位时间-事件(死亡)为111.3周(95%CI:75.4~167.1周)。
TTP显示肿瘤进展事件数(%)为40例(67.8%)。时间-事件(肿瘤进展,TTP)估计值的中位TTP(时间-事件[肿瘤进展])为47.3周(95%CI:34.1~59.3周)。TTR显示经证实的客观肿瘤缓解事件数(%)为11例(18.6%)。时间-事件(肿瘤缓解,TTR)中位时间估计值为22.6周(95%CI:10.4~57.3周)。
欧美支持本品上市的肾细胞癌(RCC)关键临床研究疗效数据:
既往未经治疗的晚期肾细胞癌(RCC)
研究3(NCT#00083889)是一项国际多中心、随机临床研究比较了单药舒尼替尼和IFN 对既往未经治疗的晚期肾细胞癌(RCC)患者的疗效和安全性。主要研究目的是比较舒尼替尼组和IFN-组治疗患者的无进展生存期(PFS)。其他研究终点包括客观缓解率(ORR),总生存期(OS)和安全性。750例患者按照1:1比例随机接受舒尼替尼50mg,每日一次,4/2方案治疗,或者是IFN ,皮下注射9MIU每周三次的治疗,直到疾病进展或其他原因退出研究。
ITT人群包括750例患者,舒尼替尼组和IFN-组各375例。两组的人口学特征是均衡的,包括基线年龄(舒尼替尼组和IFN-组<65岁的患者分别为59%和67%)、性别(两组男性分别为71%和72%)、种族(两组白人分别为94%和91%;亚洲人分别为2%和3%;黑人分别为1%和2%;剩余未报告)及ECOG体力状态(两组ECOG评分0分分别为62%和61%;ECOG评分1分:均为38%;ECOG评分2分:分别为0和1%)、既往肾切除术治疗(两组分别为91%和89%)、既往放疗(两组均为14%)。筛选期最常见的转移部位是肺(分别为78%与80%),其次是淋巴结(分别为58%与53%)和骨骼(各为30%)。大部分患者在基线时有2个或2个以上的转移灶(分别为80%与77%)。
结果显示本品比IFN-治疗延长了研究终点PFS,且具有显著的统计学意义(见表11和图2)。在每个预先规定的分层因素包括LDH(>1.5ULV与≤1.5ULV),ECOG体力状态评分(0与1分),和既往肾切除术(有与无)的分析中,风险比均有利于舒尼替尼组。舒尼替尼组的ORR更高(见表11)。


在该研究最初设定的OS最终分析中,舒尼替尼组与IFN-组的中位总生存期分别为114.6周和94.9周[HR=0.821,95%CI:(0.673,1.001)]。IFN-组中位总生存期的分析包含25例由于疾病进展而中断IFN-治疗并交叉使用舒尼替尼治疗的患者,以及IFN-组121例(32%)患者接受了舒尼替尼做为研究后抗癌治疗。
细胞因子治疗失败的晚期肾细胞癌(RCC)
在细胞因子治疗失败的晚期肾细胞癌(RCC)患者中进行了舒尼替尼单药治疗的两项单组、多中心的临床研究。进入研究的患者均为细胞因子作为基础治疗失败的患者。研究4(NCT#00077974)中对细胞因子治疗失败的定义是在一种细胞因子治疗方案治疗中或治疗完成后9个月内(IFN 、白介素-2或IFN +白介素-2;IFN 单药治疗的患者至少治疗28天),依据RECIST或WHO标准,有疾病进展的影像学证据。研究5(NCT#00054886)中细胞因子治疗失败系指疾病进展或无法耐受治疗相关性毒性。两项研究的主要研究终点是客观缓解率(ORR),也评价了缓解持续时间(DR)。
研究4和研究5分别入组了106例和63例患者,按4/2给药方案,50mg/日接受舒尼替尼的治疗。治疗持续至患者符合退出标准或出现疾病进展。研究4和研究5之间的患者的基线年龄、性别、人种和ECOG体力状态是可比的。两项研究中86~94%患者为白人,65%为男性。所有研究患者的中位年龄为57岁,年龄范围为24~87岁。所有患者筛选时的ECOG体力状态评分<2分。
研究4和研究5患者的恶性肿瘤病史和既往治疗史在基线时都是可比的。两项研究总患者人群中,95%的患者组织学上至少有透明细胞的成分。研究4的所有患者要求组织学上有透明细胞的成分。
大多数患者既往接受过肾脏切除手术(总患者人群的97%),研究4要求接受过肾脏切除手术的患者才能入组。所有患者均接受过一个疗程的细胞因子治疗。入组时81%患者有肺转移。研究4中肝转移较常见(为27%,研究5中为16%);而研究5中骨转移较常见(为51%,研究4为25%)。总患者人群中52%的患者至少有3个转移灶。两项研究均排除了已知脑转移或脑膜疾病的患者。
研究4和5中的客观缓解率(ORR)和缓解持续时间(DR)见表12。研究4中,中心影像学实验室评价有36例患者获得部分缓解,客观缓解率(ORR)为34.0%(95%CI 25.0, 43.8)。
研究5中经研究者评价有23例患者获得部分缓解,客观缓解率(ORR)为36.5%(95%CI 24.7~49.6)。观察到大部分(>90%)客观疾病缓解出现在前4个治疗周期内,最晚出现在第10周期。研究4中截至到数据截止日,36例有效患者中只有9例(25%)出现疾病进展或死亡,目前还无法准确地评价缓解持续时间(DR)。

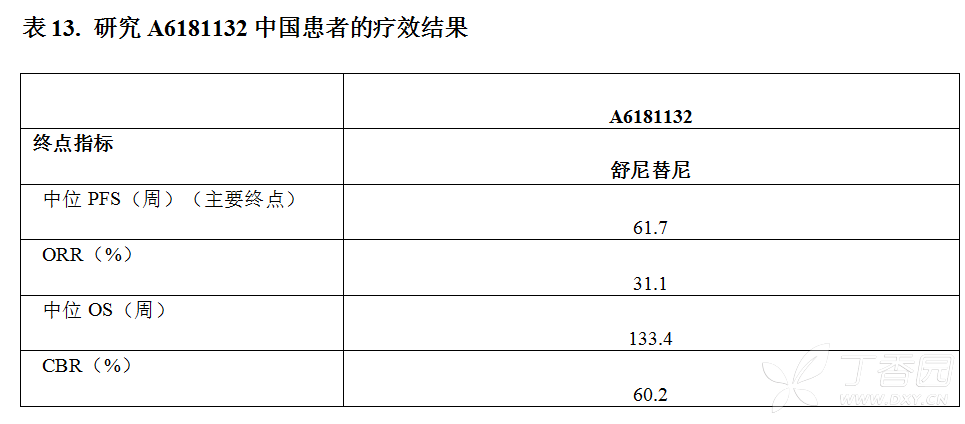
中国晚期/转移性肾细胞癌(MRCC)A6181132临床研究疗效数据:
该研究的主要疗效终点为无进展生存期(PFS)。至数据分析时,分析了105例患者,其中54例患者(安全性分析集中的51.4%)出现客观进展(51例患者[48.6%])或者无进展的死亡(3例患者,[2.9%])。中位PFS时间为61.7周(95%CI: 45.1%, 106.3%)。
次要疗效终点包括ORR、临床获益率、总体生存期和生存率。
中位OS时间为133.4周(95%CI: 94.1%, NC)。1年生存率为72.0%(95%CI: 62.3%, 79.7%)。
总体客观缓解率(ORR)由研究者判定。103例患者包括在PP人群中。其中31例患者(30.1%)获得PR,1例患者(<1%)获得CR。因此,ORR为31.1%(95% CI: 22.3%, 40.9%)。
临床获益率(CBR)在符合方案分析集中分析。CBR(确认的CR,确认的PR或最佳的疗效为疾病稳定,从治疗开始稳定时间持续≥24周)为60.2%(95% CI: 50.1%, 69.7%)。
欧美支持胰腺神经内分泌瘤适应症的关键性临床研究疗效数据
2期研究
一项开放的多中心2期临床研究评估了舒尼替尼单药治疗进展期不可切除的神经内分泌瘤患者的疗效和安全性[50 mg,每日一次,给药4周,停药2周(4/2方案)]。在66例胰岛细胞癌亚组患者中观察到17%的客观缓解率。
3期研究
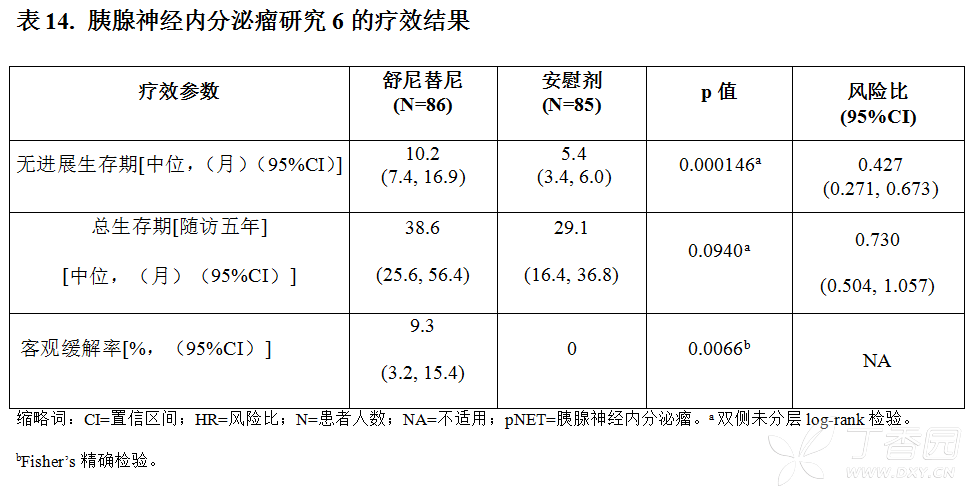
研究6(NCT#00428597)是一项舒尼替尼单药治疗不可切除的胰腺神经内分泌瘤患者的国际多中心、随机、双盲、安慰剂对照的3期临床研究。患者须在之前12个月内发生有记录的、按照实体瘤疗效评价标准(RECIST)定义的疾病进展,患者随机(1:1)分配至安慰剂组(85例)或者舒尼替尼组(86例)接受每天37.5mg药物治疗,连续给药,无停药期。
主要研究目的为对比舒尼替尼组患者和安慰剂组患者的无进展生存期(PFS)。其他研究终点包括总生存期(OS),客观缓解率(ORR),患者报告的结果(PRO)以及安全性。此研究中允许使用生长抑素类似物。
舒尼替尼组和安慰剂组患者的人口统计学特征相似。此外,49%的舒尼替尼组患者和52%的安慰剂组患者为非功能性肿瘤,且两组患者中有92%发生了肝转移。
66%的舒尼替尼组患者和72%安慰剂组患者既往曾接受系统治疗。此外,35%的舒尼替尼组患者和38%的安慰剂组患者曾接受生长抑素类似物治疗。
患者持续接受治疗直至疾病进展或退出研究。一旦疾病进展,或研究结束,患者将参加另外的扩展研究继续接受舒尼替尼治疗。其中安慰剂组的85例患者中,共59例(69.4%)在出现疾病进展,或研究结束时揭盲后换用开放标签的舒尼替尼。扩展研究中随访5年后观察的总生存率显示风险比为0.730(95% CI:0.504,1.057)。
按照独立数据监查委员会的建议,本研究在预定的中期分析之前便提前终止。这可能会导致高估了对无进展生存期的影响。研究员和独立评估均发现,舒尼替尼较安慰剂在研究终点无进展生存期具有显著的有临床意义的优势。
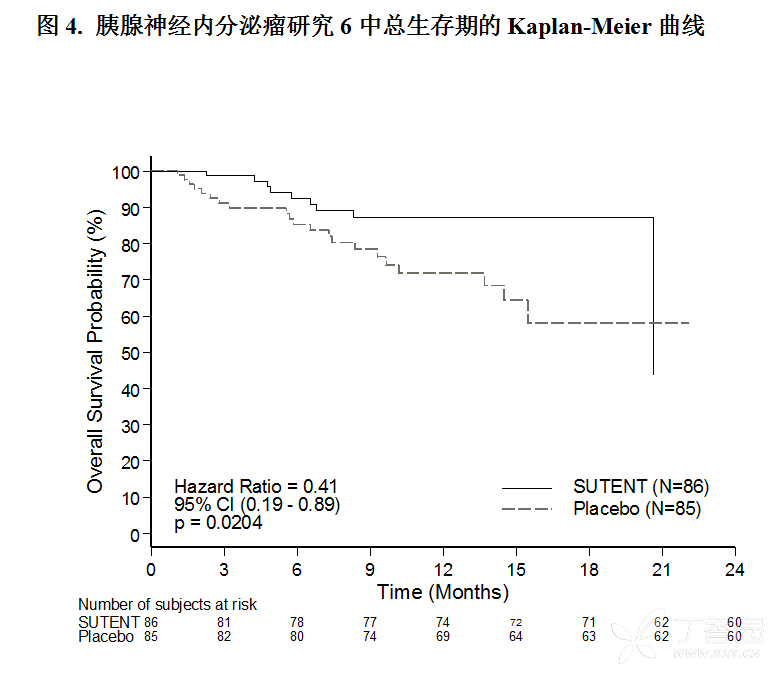
在所评估的所有基线水平特征亚组中均观察到舒尼替尼的风险比更佳。研究结束时,总生存期数据尚不成熟[相比安慰剂组NR(95% CI:15.5,NR),舒尼替尼组为20.6个月(95%CI:20.6,NR),风险比为0.409(95%CI:0.187,0.894),p值=0.0204]。舒尼替尼组有9例患者死亡,而安慰剂组有21例患者死亡。
疗效结果总结于表14,无进展生存期和总生存期的Kaplan - Meier曲线见图3和图4。

4期研究
一项多国家、多中心、单臂、开放性、IV期临床研究,评估了舒尼替尼治疗进行性、晚期/转移性、分化良好、不可切除pNET患者的疗效和安全性。
106例患者(初治队列和既往经治队列分别有61例和45例患者)按照连续每日给药(CDD)方案,每日一次口服舒尼替尼37.5 mg。
在总人群(95% CI:10.9,16.7)和初治队列(95% CI:7.4, 16.8)中,研究者评估的中位PFS均为13.2个月。
遗传毒性:
舒尼替尼Ames试验、人淋巴细胞染色体畸变和大鼠骨髓微核试验结果均为阴性。
生殖毒性:
在雌性生育力和早期胚胎发育毒性试验中,雌性大鼠在交配前21天至交配后7天经口给予舒尼替尼(0.5、1.5、5 mg/kg/日)。5 mg/kg/日剂量时(约为RDD时AUC的5倍)观察到着床前丢失。在≤1.5 mg/kg/日剂量时(约为RDD时AUC的1倍)未观察到对生育力的不良影响。
3个月猴重复经口给药毒性试验(2、6、12 mg/kg/日)中,12 mg/kg/日剂量(约为RDD时AUC的5倍)下可见雌性动物卵巢卵泡发育下降;在≥2 mg/kg/日剂量(约为RDD时AUC的0.4倍)下可见子宫内膜萎缩。9个月猴重复给药毒性试验(0.3、1.5和6 mg/kg/日,连续给药28天,停药14天)中,6 mg/kg/日剂量(约为RDD时AUC的0.8倍)时除阴道萎缩外,还对子宫和卵巢有影响。
在雄性生育力试验中,雄性大鼠在与未给药的雌性大鼠交配前,经口给予舒尼替尼1、3或10 mg/kg/日,连续58天。舒尼替尼剂量≤10 mg/kg/日(约为[RDD时AUC的26倍)时,对生育能力、交配、受孕指数和精子检查(形态、精子数和活动度)未见明显影响。
在胚胎-胎仔发育毒性试验中,妊娠大鼠和妊娠兔于器官形成期经口给予舒尼替尼,剂量分别为0.3、1.5、3、5 mg/kg/日和0.5、1、5、20 mg/kg/日。大鼠在5 mg/kg/日剂量时(约为RDD时AUC的5.5倍),可见胚胎死亡及肋骨和椎骨畸形。大鼠在≤3 mg/kg/日剂量时(约为RDD时AUC的2倍),对胎仔未见不良影响。
兔在5 mg/kg/日剂量时(约为RDD时AUC的3倍)可见胚胎死亡,且在≥1 mg/kg/日剂量下(约为RDD时AUC的0.3倍)可见唇裂和腭裂。
大鼠围产期毒性试验中,舒尼替尼剂量为0.3、1、3 mg/kg/日。在≥1mg/kg/日剂量(约为RDD时AUC的0.5倍)时,孕期和哺乳期母体体重增长下降。3 mg/kg/日(约为RDD时AUC的2倍)时,可见雌性和雄性子代出生至离乳前体重下降,雄性子代离乳后仍可见体重下降。剂量≤1 mg/kg/日时,未见不良发育影响。
雌性大鼠给予舒尼替尼15 mg/kg,舒尼替尼及其代谢物从乳汁中泌出,其在乳汁中的浓度高达血浆中浓度的12倍。
生长板开放的食蟹猴给予舒尼替尼≥3个月(给药3个月的剂量为2、6、12 mg/kg/日;给药8个周期的剂量为0.3、1.5、6.0 mg/kg/日),根据系统暴露(AUC)推算,大于RDD时的0.4倍,可见骨骺发育不良。对发育期大鼠给予舒尼替尼连续3个月(1.5、5.0和15.0 mg/kg)或5个周期(0.3、1.5和 6.0 mg/kg/日),在剂量≥5 mg/kg(约为RDD的10倍)时,可见骨骼异常,包括股骨的骺软骨增厚,胫骨骨折增加。此外,大鼠中在>5 mg/kg剂量时可见龋齿发生率增加。骨骺发育不良的发生率和严重程度与剂量相关,停止给药可恢复,但牙齿除外。猴连续给药3个月试验未观察到无毒性效应剂量,但间歇给药8周期试验的无毒性效应剂量为1.5 mg/kg/日。大鼠试验中骨骼的无毒性效应剂量为≤2 mg/kg/日。
致癌性:
在rasH2转基因小鼠和SD大鼠中进行了致癌性试验,可见相似的阳性结果。rasH2转基因小鼠给予舒尼替尼连续1个月或6个月,≥25 mg/kg剂量下可见胃十二指肠癌和/或胃粘膜增生,以及血管肉瘤发病率增加;8 mg/kg/日剂量下未见增生性改变。
大鼠2年致癌试验中,给药28天停药7天为一周期重复,在剂量低至1mg/kg/日(约为RDD时AUC的0.9倍)时可见十二指肠癌。高剂量3 mg/kg/日(约为RDD时AUC的7.8倍)时,可见十二指肠肿瘤发生率增加,并伴有胃粘膜细胞增生以及嗜铬细胞瘤和肾上腺增生发生率增加。

 购物车
购物车